- 大腸内視鏡検査(大腸カメラ)
- このような方に大腸内視鏡検査をおすすめします
- 当院の大腸内視鏡検査の特徴
- 大腸内視鏡検査で見つかる病気
- 大腸内視鏡検査(大腸カメラ)の流れ
- 大腸内視鏡検査の費用
- 大腸内視鏡検査(大腸カメラ)の注意事項
- 当院では「下剤を飲まない大腸内視鏡検査(大腸カメラ)」を行っています
- 下剤を飲まない大腸内視鏡検査(大腸カメラ)のメリット・デメリット
- 胃カメラと大腸内視鏡検査を同時に受けるメリット
- 下剤を飲まない大腸カメラ大腸内視鏡検査(大腸カメラ)の流れ
- 下剤を飲まない大腸内視鏡検査の費用
- 下剤を飲まない大腸内視鏡検査(大腸カメラ)のエビデンス
- 下剤を飲まない大腸内視鏡検査(大腸カメラ)Q&A
大腸内視鏡検査(大腸カメラ)
 大腸内視鏡検査は、大腸がんの発見と予防、両方の意味において非常に重要な検査です。
大腸内視鏡検査は、大腸がんの発見と予防、両方の意味において非常に重要な検査です。
特に血便のある方、便潜血検査で陽性だった方は、必ず大腸内視鏡検査を受けてください。また、大腸がんのリスクが高くなる40歳以上の方は、症状の有無に関係なく、一度は大腸内視鏡検査を受けることをおすすめします。
大腸内視鏡検査では、内視鏡を肛門から挿入し、大腸全体の粘膜を観察します。がん化のおそれのある大腸ポリープを切除したり、組織を採取して病理検査を行ったりすることもできます。
堺なかむら総合クリニックでは、小指ほどの太さの先端径約9ミリ(通常は14ミリ)の超細径カメラを採用しています。麻酔(鎮静剤)と併用すれば、ほとんど苦痛、不安を感じずに検査を終えられます。
このような方に大腸内視鏡検査をおすすめします

- 血便が出た
- 便潜血検査で陽性
- 便秘、下痢、腹痛がある
- 便秘と下痢を繰り返している
- 便が細くなった
- 食欲不振、体重減少
- 貧血
- 大腸ポリープを切除したことがある
- 大腸がんの家族歴がある
- 40歳以上
上記のうち、1つでも該当する場合には、お早めに堺なかむら総合クリニックにご相談ください。特に、血便が出た方、便潜血検査で陽性だった方は、必ず大腸内視鏡検査を受けてください。
当院の大腸内視鏡検査の特徴
内視鏡専門医による麻酔(鎮静剤)を使用した大腸内視鏡検査
 堺なかむら総合クリニックの大腸内視鏡検査は全て経験豊富な日本消化器内視鏡学会専門医が担当させて頂くので、高い精度で検査を行います。また、麻酔(鎮静剤)を使用することで、ウトウトとした状態になり、ほとんど苦痛、不安を感じないまま検査を終えられます。もちろん、お車で来院したい方などは麻酔(鎮静剤)なしで大腸内視鏡検査を受けることも可能です。
堺なかむら総合クリニックの大腸内視鏡検査は全て経験豊富な日本消化器内視鏡学会専門医が担当させて頂くので、高い精度で検査を行います。また、麻酔(鎮静剤)を使用することで、ウトウトとした状態になり、ほとんど苦痛、不安を感じないまま検査を終えられます。もちろん、お車で来院したい方などは麻酔(鎮静剤)なしで大腸内視鏡検査を受けることも可能です。
また、通常の、ご自身で口から下剤を飲んでいただく大腸内視鏡検査の他に、「下剤を飲まない大腸内視鏡検査」もご用意しておりますので、下剤を飲む辛さからも解放されます。
下剤を飲まない大腸内視鏡検査(大腸カメラ)を選択されることで、胃カメラ検査と大腸内視鏡検査を別日に受ける場合と比べると、検査前の食事制限が1回で済む・鎮静剤による運転の制限が1日だけで済む、といったメリットも得られます。
直径約9mmの細径内視鏡を使用
先端径約9ミリという、超細径内視鏡を採用しております。
径が14ミリであった従来の内視鏡と比べると、検査中の不快感、検査後の違和感が抑えられます。
炭酸ガスを使用することで検査後が楽に!
一般に、胃カメラ検査や大腸内視鏡検査の際には、粘膜を詳細に観察するために空気を送ります。ただ、空気は長く胃や大腸に留まるため、検査後も不快感が残るという難点があります。
堺なかむら総合クリニックの大腸内視鏡検査では、空気の200倍の速さで吸収される炭酸ガスを送気することで、検査後のお腹の不快感を速やかに解消しています。
従来よりも2時間弱も洗浄時間の短縮が可能
下剤を飲む場合、下剤の内服から腸内がきれいになるまでには約3時間が必要です。
一方、下剤を使わずに大腸内視鏡検査・胃カメラ検査を行う「下剤を飲まない大腸内視鏡検査(大腸カメラ)」の場合、胃カメラで下剤を注入してから最短80分程度で腸内がきれいになるため、約2時間弱の時間短縮となります。
早い方であれば、ご来院~胃カメラ+大腸内視鏡検査~検査結果説明までを3時間ほどで完了できます。
大腸内視鏡検査で見つかる病気
大腸内視鏡検査では、以下のような病気を発見することができます。
- 大腸がん
- 大腸ポリープ
- 感染性腸炎
- 潰瘍性大腸炎
- 大腸憩室症
- 虚血性腸炎
- ベーチェット病
- 直腸カルチノイド
- 大腸メラノーシス
- 痔
糖尿病がある人は大腸がんになりやすい?
日本糖尿病学会が2001~2010年に行った調査では、糖尿病の方の死因の第一位は「がん」でした。その割合は38.3%にものぼり、第二位の「感染症」の17.0%、第三位の「脳梗塞・心筋梗塞」の14.9%を大きく上回りました。
さらに、2013年に日本糖尿病学会と日本癌学会が合同で実施した10年間の調査では、糖尿病の方は、そうでない方と比べて大腸がんで1.4倍、膵臓がんで1.85倍、肝臓がんで1.97倍、発症リスクが高くなることが分かっています。これは、糖尿病に伴う血糖値の上昇が細胞の酸化ストレスとなり、DNAの損傷、細胞のがん化を招いているためだと考えられます。加えて、肥満、運動不足、食生活の欧米化など、糖尿病とがんに共通するリスク因子が多いことも影響しているものと思われます。
健康診断などで初めて高血糖を指摘された方、糖尿病と診断された方などは、がんの合併を疑い、精密検査を受けることをおすすめします。
大腸内視鏡検査(大腸カメラ)の流れ
1ご予約
 お電話またはWEBから、ご予約をお願いします。
お電話またはWEBから、ご予約をお願いします。
ご予約なしでも受診していただけますが、その場合は長時間お待ちいただくことがございます。
2診察
 医師が診察を行い、検査日時を決定します。
医師が診察を行い、検査日時を決定します。
この時、前処置薬をお渡しします。(検査前日と当日に飲んでいただくものです)
3検査前日
 検査前日の夕食は、消化の良い白いもの(白米・お粥・うどん・白身魚・豆腐など)とし、19時までにお済ませください。マグコロール散50gを水150mlに溶解したものを20時に内服してください。センノシド2錠を21時に内服してください。
検査前日の夕食は、消化の良い白いもの(白米・お粥・うどん・白身魚・豆腐など)とし、19時までにお済ませください。マグコロール散50gを水150mlに溶解したものを20時に内服してください。センノシド2錠を21時に内服してください。
その後絶食となりますが、水・お茶は適量飲んでくださって構いません。
4検査当日:朝6時
 朝食は抜いてください。当日朝6時にモサプリド2錠、プリンペラン2錠を内服後、モビプレップの内服を開始してください。
朝食は抜いてください。当日朝6時にモサプリド2錠、プリンペラン2錠を内服後、モビプレップの内服を開始してください。
5検査当日:モビプレップの内服開始
モビプレップの内服方法
- モビプレップ1袋を水に溶かして、2Lの溶解液とします
- 溶解液を1時間に1Lの速さで内服します
- 1L内服後に、水を500ml飲みます
- ③の後でお通じが透明なら内服は終了
- ③の後にお通じが透明でなければ、残りの溶解液を内服します
- 追加内服でお通じが透明になれば終了し、水を500ml飲みます
※モビプレップの注意点
通常、モビプレップ内服開始からお通じが透明になるまで約3時間程度で5-10回程度のお通じがありますが、個人差があります。
6予約時間にご来院:10時~11時頃
 指定の予約時間にご来院頂きます。お通じが透明でない場合、堺なかむら総合クリニックで追加内服頂く場合があります。
指定の予約時間にご来院頂きます。お通じが透明でない場合、堺なかむら総合クリニックで追加内服頂く場合があります。
ご不明点があれば、お気軽に堺なかむら総合クリニックまでお問い合わせください。スタッフがお通じを確認後、大腸内視鏡検査の専用の検査着に着替えて点滴などの準備をします。
7大腸内視鏡検査:11~12時半頃
 準備が整ったら、スタッフが検査室にご案内します。検査は通常約15分ですが、ポリープがある場合は都度時間を頂戴します。切除すべきポリープはその場で切除します。切除に伴う痛みはありません。検査終了後、15-30分程度休んで頂き、問題なければ帰宅となります。検査後、昼食は食べて頂けますが消化の良い食べ物として下さい。
準備が整ったら、スタッフが検査室にご案内します。検査は通常約15分ですが、ポリープがある場合は都度時間を頂戴します。切除すべきポリープはその場で切除します。切除に伴う痛みはありません。検査終了後、15-30分程度休んで頂き、問題なければ帰宅となります。検査後、昼食は食べて頂けますが消化の良い食べ物として下さい。
8大腸内視鏡検査
 準備が整ったら、スタッフが検査室にご案内します。検査は通常約15~20分ですが、生検(組織検査)やポリープがある場合は都度時間を頂戴します。切除すべきポリープはその場で切除します。切除に伴う痛みはありません。
準備が整ったら、スタッフが検査室にご案内します。検査は通常約15~20分ですが、生検(組織検査)やポリープがある場合は都度時間を頂戴します。切除すべきポリープはその場で切除します。切除に伴う痛みはありません。
9休憩
検査後は、15~30分ほどお休みいただきます。
10検査結果説明
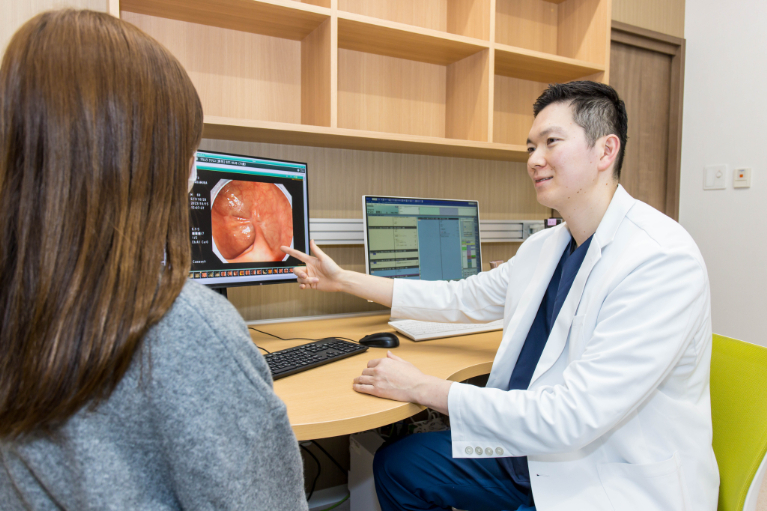 検査直後に医師が検査室内で検査結果の概要(ポリープ切除の有無や、悪性病変の有無など)をお伝えしますが、検査画像を一緒に見ながらの詳細な結果説明については、原則として後日に行っております。特に麻酔(鎮静剤)を使って内視鏡をされる場合、お薬の影響で検査説明の内容が曖昧になることが多いためです。病理検査などの結果についても、その際にお伝えします。
検査直後に医師が検査室内で検査結果の概要(ポリープ切除の有無や、悪性病変の有無など)をお伝えしますが、検査画像を一緒に見ながらの詳細な結果説明については、原則として後日に行っております。特に麻酔(鎮静剤)を使って内視鏡をされる場合、お薬の影響で検査説明の内容が曖昧になることが多いためです。病理検査などの結果についても、その際にお伝えします。
11ご帰宅~昼食
検査終了後に点滴を抜いたりスタッフから検査後の注意点等の説明がございます。検査後、昼食は食べて頂けますが、素うどん等の消化の良い物として下さい。麻酔(鎮静剤)を使用した場合は当日、御自身での車・バイク・自転車等の運転はできません。
公共交通機関をご利用頂くかご家族に送迎頂くようお願い申し上げます。
大腸内視鏡検査の費用
| 1割負担 | 3割負担 | |
| 大腸内視鏡検査のみ | 約2,500円 | 約7,500円 |
| 大腸内視鏡検査+病理検査 | 約3,000円~5,000円 | 約10,000円~16,000円(※1) |
| 大腸内視鏡検査+大腸ポリープ切除 | 約7,000円~10,000円 | 約20,000円~29,000円(※2,3) |
(※1)病理検査をした部位の数により費用が変わります。堺なかむら総合クリニックでは保険診療の場合、「内視鏡を使った下剤注入法」に関する費用は一切頂きませんのでご安心下さい。
(※2)ポリープ切除をした部分の数と大きさにより費用が変わります。
(※3)令和4年4月の診療報酬改定に伴い、堺なかむら総合クリニックでは大腸ポリープ切除手術をより安全に行えるよう、短期滞在手術等基本料1の施設基準を近畿厚生局より正式に認定されました。令和5年4月1日より短期滞在手術等基本料1(2718点 1割:2,718円、3割:8,154円)が算定されます。
お支払方法について
堺なかむら総合クリニックはお支払いは現金だけでなくクレジットカードでも可能です。自動精算機も導入しておりますのでスムーズなお会計が可能です。
当院では患者さまの全身状態を把握するために、内視鏡予約の患者さまも、まずは診察予約をお願いしております。以下のボタンより診察のWEB予約をお願い致します。
大腸内視鏡検査(大腸カメラ)の注意事項
- 麻酔(鎮静剤)を使用する場合、当日中の車・バイク・自転車での運転ができません。ご来院・ご帰宅の際には、公共交通機関あるいはご家族の運転する車などをご利用ください。
- 服用中の薬がある方は、お薬手帳をお持ちください。
- 検査後、1時間くらいで食事の再開が可能です。
- 生検、ポリープ切除を行った場合には、当日中はアルコールをお控えください。
- 検査当日は、激しい運動は避けてください。お風呂も、シャワーのみとしてください。
- 検査後、便に少量の血液が混じることがあります。量が多い場合、出血が何日も続く場合には、当院にご連絡ください。
当院では「下剤を飲まない大腸内視鏡検査(大腸カメラ)」を
行っています
なぜ下剤を飲まずに大腸内視鏡検査(大腸カメラ)ができるのか
通常、大腸内視鏡検査では、腸管をきれいにするために事前に1.5~2リットルの下剤を内服します。人によってはこの工程が非常につらく、大腸内視鏡検査のハードルの1つになっています。
そこで堺なかむら総合クリニックでは、下剤を飲まない大腸内視鏡検査をご用意しております。胃カメラ検査と大腸内視鏡検査を同日に受けることが前提となりますが、先に行う胃カメラ検査の際に内視鏡の先端から下剤を注入することで、次に行う大腸内視鏡検査の前の下剤の内服を省略することができます。
多量の下剤を飲むのが辛い・不安という方は、ぜひご検討ください。
従来の大腸内視鏡検査
- 約2時間で、1.5~2リットルの下剤を飲む必要がある。
- 内服の途中で吐き気などに襲われ、検査を中断してしまうことがある。
- 腸内がきれいになるまで平均3時間、長ければ4時間以上かかることもある。
下剤を飲まない大腸内視鏡検査(大腸カメラ)
- 先に行う胃カメラ検査の際に下剤を注入するため、下剤を飲む必要がない。
- 腸がきれいになるまでの時間が短く、注入後約80分で大腸内視鏡検査を受けられる。
- 麻酔(鎮静剤)をかけて胃カメラ検査・大腸内視鏡検査を行うため楽。
下剤を飲まない大腸内視鏡検査(大腸カメラ)の
メリット・デメリット
メリット
- 口からの下剤の内服を省略できる
- 下剤の投与量が約1リットル少ない
- 投与から腸内がきれいになるまでの時間が2時間弱短くなる
- 麻酔(鎮静剤)を使って楽に大腸内視鏡検査・胃カメラが受けられる
デメリット
- 大腸内視鏡検査と胃カメラをセットで同日に受ける必要がある
ただ、これは「デメリット」というよりも「条件」であり、この条件に合う患者さまにとっては逆にメリットにもなります。
安全性は?
「下剤を飲まない大腸内視鏡検査(大腸カメラ)」は、東京大学医学部附属病院の後藤利夫先生らによって考案されたものであり、国内だけですでに10万症例以上の実績があります。
通常の下剤の経口内服法が可能である方であれば、ご高齢者、狭窄を伴う大腸がん患者さまでも安全に受けられることが報告されています。この報告では、注入群の前処置所要時間は91.5分であり、内服群の136.6分より有意に短くなっています(p<0.001)。70歳以上に限った場合でも、内服群より注入群の前処置時間が有意に短く、安全に施行できたと報告されています(p<0.05)。Gastroenterological Endoscopy 57, Suppl.1 Page647(2015.04)
堺なかむら総合クリニックでも、平成30年から下剤を飲まない大腸内視鏡検査を行っており、すでに計5,000名以上の患者さまに受けていただきました。そしてそのすべての症例で、安全に大腸内視鏡検査・胃カメラ検査を終えています。
75歳以上の方も多数受検されましたが、検査を中断せざるを得ないような吐き気・腹痛が現れた方、誤嚥などの合併症を起こされた方はいらっしゃいません。下剤の注入後に軽い違和感を訴えた患者さまはいらっしゃいましたが、いずれのケースでも30分以内に治まりました。
なお、胃カメラ検査と下剤注入を合わせた時間は平均10分程度でした。また、胃カメラ検査を行い、下剤注入をしてから、平均約80分後に大腸内視鏡検査を開始することができました。通常の下剤を飲む大腸内視鏡検査の場合、下剤の内服から大腸内視鏡検査の開始まで、約3時間を要することを考えると、2時間弱、時間を短縮できることになります。
胃カメラと大腸内視鏡検査を同時に受けるメリット
胃カメラ検査と大腸内視鏡検査を同日に受けることで、胃カメラ検査と大腸内視鏡検査を別日に受ける場合と比べると、以下のようなメリットが得られます。
通院回数が少なくなる
検査日、診察日が減ることから、トータルでの通院回数も少なくなります。
検査前の食事制限が1回で済む
胃カメラ検査、大腸内視鏡検査とも、検査前には食事制限があります。
2つの検査を同日に実施することで、この食事制限が1回で済みます。
麻酔の総量を減らせる・運転制限が1回で済む
2日に分けて胃カメラ検査・大腸内視鏡検査を受ける場合は麻酔(鎮静剤)の投与は2日になりますが、同日に両方の内視鏡検査を受ける場合は麻酔(鎮静剤)の投与は1日だけになります。
下剤を飲まない大腸カメラ大腸内視鏡検査(大腸カメラ)の流れ
1ご予約
お電話またはWEBから、ご予約をお願いします。
ご予約なしでも受診していただけますが、その場合は長時間お待ちいただくことがございます。
2診察
医師が診察を行い、検査日時を決定します。
この時、前処置薬をお渡しします。(検査前日と当日に飲んでいただくものです)
3検査前日
検査前日の夕食は、消化の良い白いもの(白米・お粥・うどん・白身魚・豆腐など)とし、19時までにお済ませください。マグコロール散50gを水150mlに溶解したものを20時に内服してください。センノシド2錠を21時に内服してください。
その後絶食となりますが、水・お茶は適量飲んでくださって構いません。
4検査当日・ご来院
絶食のまま、ご予約された時間にお越しください。検査1時間前に、お渡ししているプリンペラン2錠、モサプリド2錠を内服していただきます。なお水・お茶は、検査1時間前まで飲んでいただけます。
5胃カメラ検査・下剤の注入
準備が整いましたら、胃カメラ検査を行います。食道・胃・十二指腸を観察したのち、内視鏡の先端から、下剤を注入します。
検査・下剤注入を合わせて10~15分ほどで終了します。
6大腸内視鏡検査の準備
胃カメラ検査後、30分ほどでお通じが始まります。その後、1~2時間のあいだにお通じが5回ほど繰り返されます。
腸内がきれいになりましたら、検査着に着替えていただきます。
7大腸内視鏡検査
準備が整いましたら、専用の検査着に着替えて大腸内視鏡検査を行います。
検査着には内視鏡を通す小さな穴があいており、お尻が丸出しになるということはありません。ご安心ください。
検査時間は、15分~です。大腸ポリープを切除する場合には、多少時間を要します。
8休憩
検査後は、15~30分ほどお休みいただきます。
9検査結果説明
検査直後に医師が検査室内で検査結果の概要(ポリープ切除の有無や、悪性病変の有無など)をお伝えしますが、検査画像を一緒に見ながらの詳細な結果説明については、原則として後日に行っております。特に麻酔(鎮静剤)を使って内視鏡をされる場合、お薬の影響で検査説明の内容が曖昧になることが多いためです。病理検査などの結果についても、その際にお伝えします。
10ご帰宅~昼食
検査終了後に点滴を抜いたりスタッフから検査後の注意点等の説明がございます。検査後、昼食は食べて頂けますが、素うどん等の消化の良い物として下さい。麻酔(鎮静剤)を使用した場合は当日、御自身での車・バイク・自転車等の運転はできません。
公共交通機関をご利用頂くかご家族に送迎頂くようお願い申し上げます。
下剤を飲まない大腸内視鏡検査の費用
下剤を飲まない大腸内視鏡検査
| 1割負担 | 3割負担 | |
| 胃カメラ+大腸内視鏡検査 | 約5,000円~12,000円 | 約15,000円~39,000円(※1) |
痛みに配慮した麻酔の大腸内視鏡検査
| 1割負担 | 3割負担 | |
| 大腸内視鏡検査のみ | 約2,500円 | 約7,500円 |
| 大腸内視鏡検査+病理検査 | 約3,000円~5,000円 | 約10,000円~16,000円(※1) |
| 大腸内視鏡検査+大腸ポリープ切除 | 約7,000円~10,000円 | 約20,000円~29,000円(※2,3) |
(※1)病理検査をした部位の数により費用が変わります。堺なかむら総合クリニックでは保険診療の場合、「内視鏡を使った下剤注入法」に関する費用は一切頂きませんのでご安心下さい。
(※2)ポリープ切除をした部分の数と大きさにより費用が変わります。
(※3)令和4年4月の診療報酬改定に伴い、堺なかむら総合クリニックでは大腸ポリープ切除手術をより安全に行えるよう、短期滞在手術等基本料1の施設基準を近畿厚生局より正式に認定されました。令和5年4月1日より短期滞在手術等基本料1(2718点 1割:2,718円、3割:8,154円)が算定されます。
お支払方法について
当院はお支払いは現金だけでなくクレジットカードでも可能です。自動精算機も導入しておりますのでスムーズなお会計が可能です。
当院では患者さまの全身状態を把握するために、内視鏡予約の患者さまも、まずは診察予約をお願いしております。以下のボタンより診察のWEB予約をお願い致します。
下剤を飲まない大腸内視鏡検査(大腸カメラ)のエビデンス
下剤を飲まない大腸内視鏡検査(大腸カメラ)のエビデンス
経鼻内視鏡を用いて下剤(経口腸管洗浄液=PEG)を十二指腸に注入し、胃カメラ検査・大腸内視鏡検査を同日に行う方法の有用性は、Yukiらによって示され、内視鏡領域で最も権威のある医学雑誌の1つ「Gastrointestinal Endoscopy誌」に2015年に掲載されました*。
研究の背景
日本では、便潜血検査で陽性であっても精密検査として大腸内視鏡検査を受けない人が約4割にものぼっていました。
そしてその理由として、大腸内視鏡検査の前に大量の下剤を飲む必要があり、そのことに抵抗を示す割合が約1割認められました。
このような背景のもと、検査前の下剤の内服の負担を軽減するため、研究が開始されました。
研究の方法
2011年の1~12月に大腸内視鏡検査を受けた患者さんを、胃カメラを用いて下剤を注入する「注入群」と、下剤を通常通り内服する「内服群」にランダムに振り分け、大腸内視鏡検査の苦痛軽減効果と注入法の安全性、および有用性について検討しました。
なお、下剤は経鼻内視鏡を用いて通常の胃カメラ検査を行った後、十二指腸から胃カメラの中のルートを通じた自動注入器で800ml注入し、残りの 1200mlを30分後から内服しました。
また、大腸内視鏡検査が可能になる(便がきれいになる)までの所要時間を記録し、下剤注入による副作用症状の調査、患者さんへのアンケート調査も実施しました。
研究の結果
大腸内視鏡検査が可能になるまでの所要時間は、注入群で146±12.6分、内服群で185.4±16.2分となり、注入群が有意に短いという結果でした。
また、下剤注入に伴う副作用は重篤なものは認められず、両群で特に差はありませんでした。胃カメラ検査を同日に施行した内服群においても、腹部膨満感などの副作用の増加はありませんでした。
その他、患者さんのアンケートでは、以下のような結果が得られました。
・検査の受け入れ易さは、注入群で82.2%、内服群で61.4%
・次回も同じ検査方法を希望する、別の検査方法を希望する、という選択項目において、注入群で89%と6%、内服群で64%と23%
研究の結論
注入群では腸管洗浄時間が有意に短縮され、患者さんのアンケート結果では注入群の方で人気が高い傾向が認められました。
胃カメラから下剤を注入する下剤注入法は、大腸内視鏡検査の苦痛軽減効果に有用であり、安全性も同等でした。
考察
下剤注入法では、十二指腸に下剤を直接注入することで、早期から小腸と大腸の蠕動運動を起こすと考えられます。そのため、下剤が胃に留まらず、結果として腸の洗浄が完了するまでの時間が短く、腹部の張りも軽減できたものと考えられます。
*Yuki, Mika et al.Su1682 Hypertonic Low-Volume Polyethylene Glycol Injection Method via TransNasal Endoscope to Improve Tolerability of Colonoscopy Preparation: a Prospective Randomized Pilot Study.Gastrointestinal Endoscopy, Volume 81, Issue 5, AB377, MAY 2015
下剤を飲まない大腸内視鏡検査(大腸カメラ)Q&A
大腸内視鏡検査だけでなく、胃カメラ検査が必要になるのはなぜですか?
大腸内視鏡検査では、腸の中に便があると、正確な観察・診断ができません。そのため通常は検査前に下剤を飲みますが、その量は1.5~2リットルと大量で、そのことが大腸内視鏡検査のハードルになっている現状がありました。
そこで当院では、大腸内視鏡検査と胃カメラ検査を同日に行う「下剤を飲まない大腸内視鏡(大腸カメラ)」を導入しております。先に胃カメラ検査を行い、その際に内視鏡の先端から下剤を注入し、腸内をきれいにするという方法です。これにより、下剤を「飲む」ことなく腸内がきれいになり、大腸内視鏡検査を行うことが可能になるのです。
そのためこの方法では、大腸内視鏡検査と胃カメラ検査をセットで、かつ同日に実施する必要があります。
検査時間はどれくらいになりますか?
この検査にかかる時間は、①胃カメラ検査+下剤注入の時間、②注入した下剤によって腸内がきれいになるまでの時間(5回程度トイレに行きます)、③大腸内視鏡検査の時間を合わせたものとなります。
②については個人差が大きく、もともと快便である人なら1時間で済むこともありますが、便秘がちな人の場合は3時間以上かかることがあります。また③についても、ポリープ切除の有無、ポリープの数などによって差がでます。
そのため一概には言えませんが、平均すると①~③をあわせて3時間くらいが目安となります。
検査を受けたその日のうちに結果を教えてもらえますか?
病理検査、ポリープ切除を行った場合、結果が出るまで10日程度がかかります。そのため当院では、検査画像を見ながらの詳細な結果説明については原則、後日に行います。
ただし、検査結果の概要(ポリープ切除の有無や、悪性病変の有無など)については、当日の検査終了後、医師から口頭でお伝えします。
普段使っている下剤や便秘薬は、使用を中止しなければなりませんか?
普段お使いになっている下剤・便秘薬がございましたら、検査前日・検査当日も飲み続けてください。急に使用を中止すると、便秘ぎみになってしまい、検査に支障をきたすことがあります。
その他の薬についても、普段飲んでいる薬については原則、飲み続けていただけます。ご不安な点がございましたら、事前に医師にご相談ください。
「下剤を飲まない胃・大腸内視鏡検査(大腸カメラ)」の費用について教えてください。
「下剤を飲まない胃・大腸内視鏡検査」の費用は、胃カメラ検査の費用+大腸内視鏡検査の費用となります。つまり、通常の胃カメラ検査と下剤を内服する大腸内視鏡検査を受ける場合と変わりません。
3割負担の方で、約15,000~35,000円が目安となります。上下に変動があるのは、「ポリープ切除の有無」「ポリープ切除の個数」「組織検査の有無」などによって費用が変わってくるためです。
「下剤を飲まない胃・大腸内視鏡検査」の胃カメラ検査に、胃がん検診のクーポンは使うということはできますか?
申し訳ございませんが、胃がん検診のクーポンを併用した「下剤を飲まない胃・大腸内視鏡検査」は行っておりません。予めご了承ください。
堺なかむら総合クリニックの「下剤を飲まない大腸内視鏡検査(大腸カメラ)」の特長を教えてください。
「下剤を飲まない大腸内視鏡検査(下剤注入法)」は2005年頃に誕生しましたが、国内で対応しているクリニックは未だ多くはありません。
当院で行う同検査の特長は、圧倒的なスピードにあるかと思います。当院が独自に開発した内視鏡技術を応用することで、注入から腸内がきれいになるまでの時間が大幅に短くなっています(平均80分)。個人差はありますが、早い方だと院内の滞在時間が2時間ほどで済むこともあります。










